Живот
ЖИВО́Т — часть тела у человека и животных, в которой расположены печень, желудок, кишечник, селезенка и другие органы.[1]
ЖИВОТ [abdomen (PNA, JNA, BNA)] — нижняя половина туловища, включающая брюшную стенку и брюшную полость.[2]
В конвенциональной медицине[править | править код]
- Источник раздела: Большая медицинская энциклопедия[2]
Анатомия[править | править код]

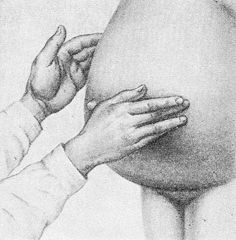
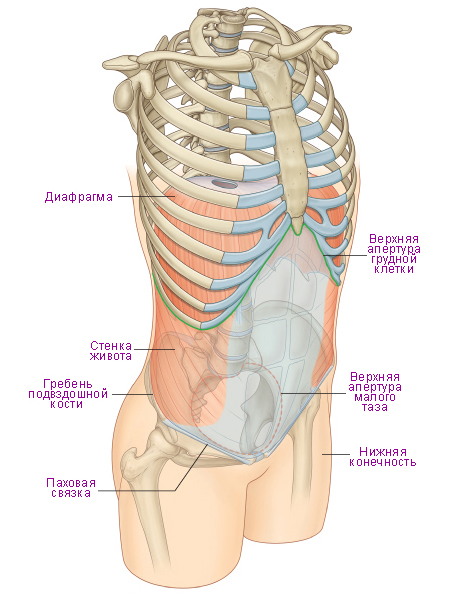
Живот вверху граничит с грудью, внизу по линии, проводимой от лобкового симфиза по паховым складкам до передних верхних остей подвздошных костей, далее по их гребням и основанию крестца — с поясом нижних конечностей. Стенка живота состоит из передней брюшной стенки, ограниченной правой и левой задними подмышечными линиями (lineae axillares post. dext, et sin.), задней брюшной стенки, или поясницы; верхней стенкой живота является диафрагма, нижней — подвздошные ямки (fossae iliacae), отграничивающие вход в малый таз. Форма живота определяется формой его передней стенки. В зависимости от ширины грудной клетки и таза крайними являются грушевидная форма живота с расширением книзу (женский тип) или кверху (мужской тип). Переходные формы живота сходны с овалом. Указанным крайним формам передней стенки соответствуют формы поясничной области: в виде правильной трапеции с основанием книзу (женский тип) или кверху (мужской тип). Положение органов живота не соответствует его границам. Вверху часть органов размещается в пределах границ грудной клетки, а внизу — в тазу.
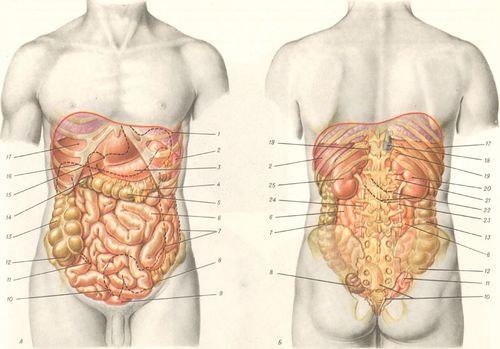
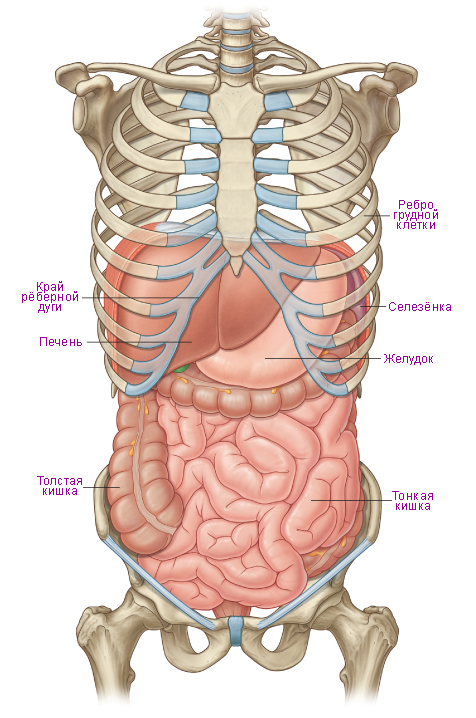
В полости живота располагаются органы пищеварительной и мочеполовой систем, крупные сосуды и нервные сплетения. Большинство органов живота обладает пассивной и активной подвижностью. Пассивная подвижность — перемещение органов, связанное с дыхательными движениями диафрагмы и передней брюшной стенки, с изменением положения туловища и пальпацией. Активная подвижность — движения, обусловленные выполнением физиологической функции, например перистальтика. В связи со значительной подвижностью органов живота важное значение имеет их фиксация на свойственном им месте. Фиксирующими аппаратами органов являются их фасциальные футляры, брюшинные связки, сосудисто-нервные ножки; некоторые органы имеют анатомическое ложе (например, селезенка, почки). Наибольшее значение в фиксации органов живота играет внутрибрюшное давление, зависящее от тонуса мышц брюшной стенки. Ослабление тонуса мышц передней брюшной стенки приводит к опущению органов живота — спланхноптозу. Отмечаются индивидуальные и возрастные различия положения органов. Индивидуальные особенности топографии органов живота (большее или меньшее покрытие органов брюшиной, уровень расположения, их синтопия) обусловлены различиями в телосложении и течением процесса эмбриогенеза. У детей и молодых людей отмечается более высокое расположение органов, у стариков нередко бывает спланхноптоз. Поэтому проекция органов живота на его стенки отличается большой изменчивостью.
Кровоснабжение[править | править код]
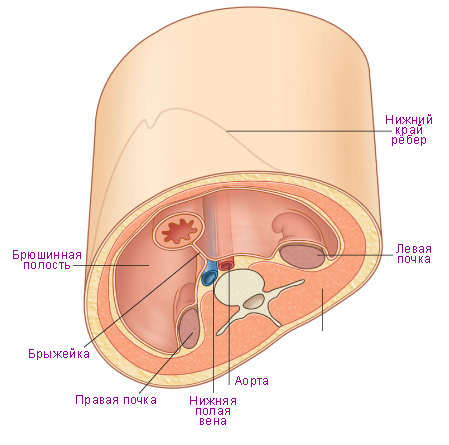
Органы живота снабжаются кровью из ветвей брюшной аорты. Особенность кровоснабжения органов живота — сильно развитое коллатеральное русло и большое количество сосудистых анастомозов, что облегчает компенсацию кровотока при ишемических процессах и используется при различных реконструктивно-пластических операциях. Отток крови из непарных органов происходит через воротную вену в нижнюю полую, а из парных органов и стенок живота — непосредственно в нижнюю полую. В пределах полости живота имеются множественные анастомозы между истоками нижней полой и воротной вен (см. Портокавальный анастомоз).
Лимфообращение[править | править код]
Отток лимфы от органов живота очень сложен. Имеются множественные связи между различными группами лимфатических узлов, вследствие чего пути метастазирования злокачественных опухолей и распространения инфекции разнообразны. Лимфа от многочисленных лимфатических узлов полости живота собирается в поясничные и кишечные стволы, образующие цистерну грудного протока (cisterna ductus thoracici), от которой начинается грудной проток.
Иннервация[править | править код]
Иннервация органов живота осуществляется чревным нервным сплетением и его производными (аортальным, верхним и нижним брыжеечными, желудочным, печеночным, почечным и другими сплетениями). Существуют различия в источниках формирования нервных сплетений полости живота. Поэтому встречаются различные варианты локализации болей при патологических процессах в брюшной полости.
Эмбриология[править | править код]
Развитие живота и его органов происходит из всех трех зародышевых листков. Эндодерма формирует эпителиальные структуры кишечника, печени, поджелудочной железы. Из соматической мезодермы (mesoderma somaticum) возникают закладки мышц брюшных стенок и диафрагмы. Спланхническая мезодерма (mesoderma splanchnicum) формирует гладкомышечные оболочки пищеварительного тракта, мочеполового аппарата и сосудов, а также брюшину. Из эктодермы развиваются кожный покров живота и нервные образования.
Методы исследования[править | править код]
Основные методы исследования[править | править код]
Различают общее и частное исследование живота. Общее исследование имеет целью изучить весь комплекс органов и тканей живота. Частное исследование предусматривает изучение отдельных органов брюшной полости. Общее исследование всегда начинают с расспроса больного, чтобы выявить его жалобы. При наличии жалоб на боли в животе необходимо выяснить их локализацию, характер, интенсивность, иррадиацию, изменения в динамике и причины, приводящие к возникновению болей. Различают два типа болей: соматические, возникающие в результате раздражения чувствительных рецепторов спинномозговых нервов, и висцеральные, проводниками которых являются стволы вегетативной нервной системы. Висцеральные боли не имеют четкой локализации и возникают обычно вследствие сильной перистальтики, спазма мышц центрального происхождения (колика) или ишемии органа при спазме или закупорке питающего кровеносного сосуда. Соматические боли локализованы, чаще возникают при вовлечении в процесс брюшины и обычно сопровождаются тоническим сокращением соответствующих брюшных мышц. При патологических процессах в брюшной полости (полости брюшины) боли носят смешанный характер, один тип болей может сменяться другим. Например, при остром аппендиците вначале боли висцерального типа не имеют четкой локализации или сосредоточиваются в эпигастральной области, а затем, при распространении воспалительного процесса на париетальную брюшину, приобретают соматический характер и локализуются в правой подвздошной области. Клинический анализ источника болей в животе затрудняется большим количеством органов брюшной полости, которые тесно прилегают друг к другу, обилием нервных сплетений, а также разнообразием мест и механизмов раздражения.
Опрос[править | править код]
При опросе необходимо выяснить, имелись ли в прошлом заболевания органов живота и подвергался ли больной каким-либо хирургическим операциям на брюшной стенке и в полости живота. Тщательный анализ данных, опроса больного во многом предопределяет установление правильного диагноза.
Осмотр[править | править код]
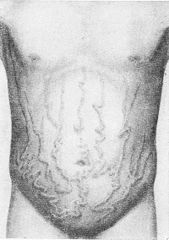
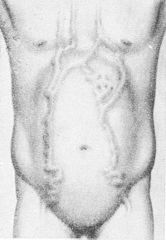
Осмотр живота необходимо производить в различных положениях больного (с учетом его состояния). При осмотре живота обращают внимание на его величину, форму, симметричность, развитие подкожных вен, наличие и характер сыпи на коже и имеющиеся послеоперационные рубцы, характер и расположение которых дают возможность судить о перенесенных заболеваниях, травмах и хирургических вмешательствах. Отмечается величина угла между реберными дугами. Сеть расширенных подкожных вен передней брюшной стенки дает основание думать о затруднении кровотока в крупных венах. При нарушенном оттоке крови по воротной вене венозные сосуды брюшной стенки направлены от пупка в разные стороны — «голова медузы», при нарушении кровооттока по нижней полой вене расширенные вены брюшной стенки направляются со стороны бедренной вены вверх.
-
Передняя поверхность живота с сетью расширенных подкожных вен («голова медузы») при нарушении оттока крови по воротной вене.
-
Передняя поверхность живота с сетью расширенных подкожных вен (коллатеральное подкожное кровообращение) при затрудненном кровооттоке по нижней полой вене.
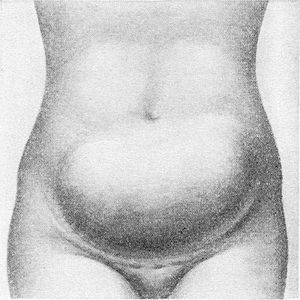
Асимметрия живота может возникнуть при новообразованиях в брюшной стенке или в полости живота и при вздутии кишечных петель, при увеличении органов брюшной полости. В вертикальном положении исследуемого легче выявляются грыжевые выпячивания передней брюшной стенки, расхождение прямых мышц живота, выпячивание нижней части живота при спланхноптозе, асците, больших кистах яичников и отвисание брюшной стенки при ее ожирении и отеке.
Необходим тщательный осмотр пупка: при общем ожирении пупок втянут, при метеоризме — сглажен, при асците нередко выпячивается наподобие пупочной грыжи, в области пупка часто определяются метастазы злокачественных опухолей органов брюшной полости.
Кровоподтеки, кровоизлияния и ранения брюшной стенки заставляют думать о повреждении органов живота.
При осмотре живота в горизонтальном положении больного обращают внимание па участие передней брюшной стенки в дыхании: при местном перитоните (острый аппендицит, прободная язва и т. д.) движения соответствующей ее области ограничены. При разлитом перитоните передняя брюшная стенка не принимает участия в дыхательных движениях. Определяется степень вздутия живота, характер видимой через брюшную стенку перистальтики. При аневризме брюшной аорты или при опухолях, расположенных над аортой, иногда видна пульсация передней брюшной стенки. При недостаточности трехстворчатого клапана сердца иногда отмечается пульсация печени. Осмотр живота следует завершить лапарометрией — измерением окружности его на уровне пупка для определения его объема. Увеличение живота может быть результатом общего ожирения, отложения жира в передней брюшной стенке, метеоризма, асцита или возникнуть при наличии большой опухоли или кисты в брюшной полости или брюшной стенке. Лапарометрия особенно ценна при повторных осмотрах, так как выявляет динамику изменений.
Пальпация[править | править код]
Пальпация — основной клинический метод исследования живота и органов брюшной полости. Начинать ее надо с поверхностной ориентировочной пальпации. Исследование производят в лежачем положении больного при максимальном расслаблении мышц брюшного пресса, начиная с заведомо безболезненных участков брюшной стенки.
При поверхностной пальпации определяют: степень напряжения брюшной стенки, болезненность живота, анатомическое состояние брюшной стенки (отложение жира, опухоли и т. п.), степень увеличения органов и наличие патологических образований.
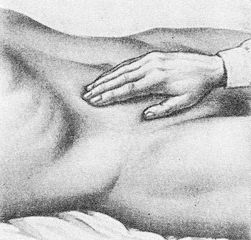
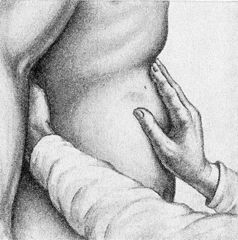
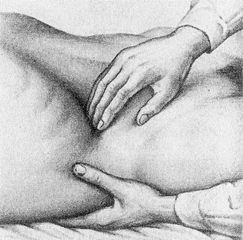
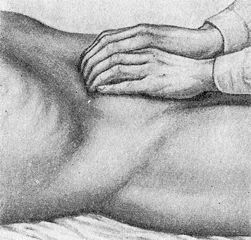
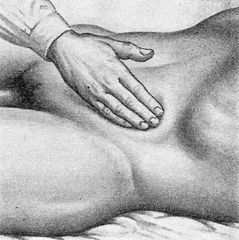
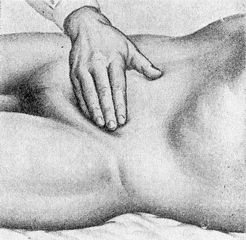
Поверхностная пальпация осуществляется скользящими движениями пальцев и кисти, положенных на живот плашмя. Затем переходят к глубокой пальпации, методически разработанной В.П.Образцовым. Глубокая пальпация заключается в погружении пальцев руки в глубь брюшной полости через брюшную стенку, прижатии органа (кишки, желудка) к твердой задней брюшной стенке и скольжении пальцами перпендикулярно оси органа или края его. При глубокой пальпации необходимо помнить, что многие органы брюшной полости обладают определенной пассивной и активной подвижностью. Нарушение подвижности органов может свидетельствовать о наличии патологического процесса; например, полная неподвижность характерна для забрюшинных опухолей.
-
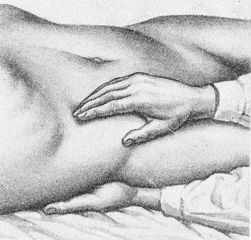
Ориентировочная поверхностная пальпация живота.
-
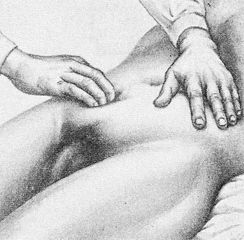
Пальпация подложечной области в стоячем положении больного.
-
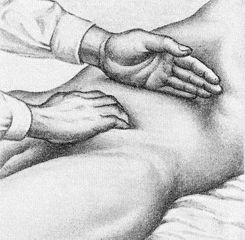
Глубокая пальпация поперечной ободочной кишки двумя руками.
-
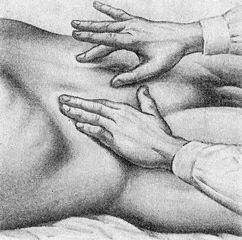
Пальпация печени двумя руками.
-
Пальпация селезенки.
-
Пальпация сигмовидной кишки.
-
Пальпация правой почки двумя руками.
-
Пальпация слепой кишки двумя руками.
-
Определение нижней границы желудка двумя руками.
Различные приемы пальпации позволяют обнаружить степень и место болезненности в области живота и определить пораженный орган как источник боли. Усиление боли при пальпации живота через напряженную брюшную стенку и более четкое контурирование новообразования в этом случае свидетельствует о том, что патологический процесс локализуется не в брюшной полости, а в брюшной стенке.
Перкуссия[править | править код]
При перкуссия можно выявить наличие жидкости и свободного газа в брюшной полости, а также получить приблизительное представление о границах отдельных органов и образований в животе. Перкуторно можно определить границы абсолютной тупости печени, границы нижнего края печени, верхнюю, переднюю и нижнюю границы селезенки. При перкуссии области желудка тимпанический тон несколько ниже, чем над кишечником, на этом основано перкуторное определение границ желудка. При перкуссии над кишечником определяется тимпанический звук различных оттенков. При перкуссии в подреберьях определяется тимпанит, по площади которого можно судить о степени расширения поперечной ободочной кишки. Стойкий тимпанит на месте печеночной тупости бывает при расположении кишечных петель между печенью и диафрагмой. Притупление в нижних отделах живота определяется при асците, увеличенной матке, больших кистах яичников, при переполненном мочевом пузыре. Иногда перкуторно удается определить границы опухолей органов брюшной полости.
-
Перкуссия брюшной полости (по Образцову).
-
Определение наличия свободной жидкости в брюшной полости при асците методом перкуссии.
Свободную жидкость в брюшной полости можно определить перкуторно, меняя положение исследуемого, если количество ее превышает 500 мл. С изменением положения тела больного меняется уровень тупости. Чем больше жидкости в брюшной полости, тем легче выявить ее перкуторно. При большом скоплении жидкости может быть выявлен феномен ундуляции.
При попадании воздуха (газа) в брюшную полость (пневмоперитонеум) над всей передней брюшной стенкой определяется высокий, равномерный тимпанический перкуторный звук с отсутствием печеночной тупости. Перкуссия вызывает резкую болезненность и сокращение брюшных мышц в местах воспаления, особенно резко проявляясь при вовлечении в процесс париетальной брюшины, например, симптом Ортнера, симптом Василенко при холецистите.
Аускультация[править | править код]
Звуковые явления в животе могут определяться на расстоянии, непосредственно при прикладывании уха к животу исследуемого и с помощью фонендоскопа (аускультация).
Громкое, слышимое на расстоянии урчание в животе в результате усиленной перистальтики может быть у практически здоровых, но легко возбудимых людей. У здоровых людей при аускультации живота обычно выслушиваются разнообразные перистальтические шумы, связанные с продвижением химуса по желудочно-кишечному тракту. При механическом препятствии на различных уровнях желудочно-кишечного тракта выслушиваются усиленные кишечные шумы — урчание и переливание, сопровождающиеся болевыми ощущениями, иногда определяется шум «падающей капли». При энтероколите усиленная перистальтика сопровождается звуками, похожими на переливание жидкости, бульканье, звук лопающихся пузырьков. Так, например, шум плеска, определяемый натощак в эпигастральной области, при легком сотрясении брюшной стенки свидетельствует о затрудненной эвакуации содержимого желудка.
Полное отсутствие каких-либо шумов в животе при аускультации может быть симптомом перитонита или паралитической кишечной непроходимости.
При фибринозном перитоните дыхательные движения могут сопровождаться шумом трения брюшины: в правом подреберье — при эмпиеме желчного пузыря, при перигепатите; в надчревной области — при желчном или туберкулезном перитоните, флегмоне желудка; в левом подреберье — при перисплените. Шум трения брюшины может изредка определяться в местах локализации раковых опухолей или их метастазов.
Артериальные шумы в животе могут выслушиваться при аневризмах аорты и крупных артерий брюшной полости, при травматических артериовенозных аневризмах, в сосудах матки при беременности.
Рентгенологическое исследование[править | править код]
Рентгенологическое исследование при заболеваниях и повреждениях органов живота является ценным вспомогательным методом.
Проведение рентгенологических исследований при повреждениях живота показано в случаях, трудных для диагностики, при стертой симптоматике. Если позволяет состояние больного, показано повторное рентгенологическое наблюдение с интервалами в несколько часов.
При рентгеноскопии брюшной полости в первые часы после травмы почти всегда наблюдается ограничение дыхательных движений диафрагмы. В дальнейшем при наличии повреждения внутренних органов выявляются рентгенологические симптомы пареза кишечника вследствие развития перитонита — раздутые газом кишечные петли с уровнями жидкости в них.
Одной из задач рентгенологического исследования при травме органов живота является определение наличия жидкости и газа в брюшной полости. При повреждениях полых органов, содержащих газ (желудок, кишечник), обзорная рентгеноскопия и рентгенография брюшной полости в вертикальном положении больного дает возможность обнаружить свободный газ под диафрагмой, иногда под печенью, а при исследовании в горизонтальном положении на боку (латероскопия) — под передней или боковой брюшной стенкой. Небольшие количества жидкости (до 500 мл) в брюшной полости рентгенологически не выявляются. Большие количества жидкости на обзорных рентгенограммах брюшной полости иногда определяются в виде широких полос затемнений с фестончатыми контурами, а также в виде треугольных или полигональных теней между кишечными петлями; контуры поясничных мышц исчезают с обеих сторон, выявляется затемнение в поясничной области, диафрагма стоит высоко. Дополнительные данные могут дать прицельные рентгенограммы. При внутрибрюшинном кровотечении, развившемся в результате травмы селезенки, на обзорной рентгенограмме брюшной полости контуры тени селезенки стерты, на ее месте выявляется гомогенное затемнение. При нарастании кровотечения из селезенки эта тень расширяется вверх и вправо, приподнимая диафрагму и оттесняя свод желудка и левый изгиб ободочной кишки книзу и медиально, а внизу распространяется по левой половине брюшной полости.
При перитонеографии с применением полипозиционного исследования возможно выявление свободной жидкости в брюшной полости, определение местоположения и путей распространения малых ее объемов (до 500 мл), обычно не обнаруживаемых на обзорных рентгенограммах. Диагностический пневмоперитонеум с введением 200—300 мл газа значительно облегчает выявление свободной жидкости в брюшной полости, при этом четко определяется граница между жидкостью и газом в виде горизонтального уровня.
В диагностически трудных и сомнительных случаях целесообразно проведение ангиографического исследования органов живота, которое дает возможность до операции уточнить место кровотечения.
При разрывах диафрагмы и перемещении органов брюшной полости в грудную полость купол диафрагмы рентгенологически не выявляется.
Чтобы установить локализацию и размеры повреждения диафрагмы, распространение и количество переместившихся в грудную полость органов живота, применяют контрастное исследование с барием, который вводят через рот или через прямую кишку.
При подозрении на повреждение почки делают урографию. Затек контрастного вещества указывает на повреждение паренхимы почки. Более информативным исследованием является почечная ангиография.
Для подтверждения диагноза разрыва мочевого пузыря применяют цистографию. Скопление контрастного вещества в околопузырной клетчатке является признаком внебрюшинного разрыва, в брюшной полости — внутрибрюшинного разрыва мочевого пузыря.
Специальные методы исследования[править | править код]
Специальные методы исследования, основанные на применении инструментов, приборов и аппаратов, дают возможность получить дополнительные данные о состоянии органов брюшной полости. Пункция заднего свода влагалища или нависающей стенки прямой кишки, пункция поддиафрагмального пространства или подвздошных областей, проведенные по строгим показаниям, позволяют судить о характере жидкости, скопившейся в брюшной полости (кровь при внематочной беременности, гной при абсцессе дугласова пространства или поддиафрагмальном абсцессе и др.).
Лапароцентез и применение шарящего катетера дают возможность получить содержимое брюшной полости из различных отделов ее, судить о характере патологического процесса и осуществлять динамическое наблюдение, особенно при подозрении на внутрибрюшинное кровотечение.
При фиброволоконной эндоскопии, перитонеоскопии можно осмотреть некоторые отделы и органы брюшной полости, а также полости органов желудочно-кишечного тракта и получить материал для биопсии.
Применение физиологических методов исследования органов живота позволяет получать объективные данные об их функциональном состоянии. К ним относятся методы оценки двигательной деятельности органов желудочно-кишечного тракта (регистрация давления в просвете желудочно-кишечного тракта и его моторной активности с помощью специальных радиокапсул, открытых катетеров и резиновых баллонов) — эндорадиозондирование, эндорадиотелеметрия, метод открытых катетеров, баллонография; регистрация биопотенциалов с помощью внутриполостных и поверхностных электродов, размещенных в различных отделах желудочно-кишечного тракта, — электрогастрография, электроэнтеро- и электроколонография и на поверхности тела; электрогастромиография при внутриполостном и внутристеночном отведении; регистрация шумов кишечника — фонография; изучение перемещения стенок исследуемого органа — методы тензометрии, магнитометрии, индуктометрии.
Широкое распространение при кровотечениях различного генеза из органов живота приобрели определение объема циркулирующей крови, удельного веса крови, показателей эритроцитов, гематокрита, а с начала 70-х годов 20 века для установления источника кровотечения — радиоизотопный метод (см. Желудочно-кишечное кровотечение). К физиологическим методам относятся также исследования секреторной функции органов желудочно-кишечного тракта и изучение процессов пищеварения — зондирование желудка, двенадцатиперстной кишки, метод интрагастральной pH-метрии, изучение pH среды с помощью радиокапсул, методы изучения секреции с помощью тонких зондов, методы исследования внутриполостного и пристеночного пищеварения, а также исследование кровообращения — реовазография печени, реография кишечника, изучение внутриполостной температуры с помощью радиокапсул.
К числу специальных методов относятся также серологические и бактериологические исследования при различных заболеваниях, а также определение энзимов, ферментов в содержимом органов живота и отделяемом кишечных свищей.
Особенности исследования живота у детей[править | править код]
При обследовании живота у детей пользуются традиционными методами исследования, применяемыми у взрослых (осмотр, пальпация, перкуссия, аускультация). Однако обследование живота в детском возрасте имеет ряд деталей, обусловленных возрастными особенностями психики, двигательным беспокойством и возбуждением ребенка, особенно первых лет жизни. Важную роль играет умение найти контакт с ребенком. Поскольку болевой симптом у детей нередко связан с задержкой стула, целесообразно (если нет противопоказаний) обследовать у них живот до и после очистительной клизмы.
Важное значение имеет методика пальпации передней брюшной стенки. Приемы пальпации должны быть наиболее простыми и щадящими. Ощупывать живот ребенка необходимо не спеша, мягкими, нежными движениями теплой руки, вначале слегка касаясь брюшной стенки, затем постепенно увеличивая давление. Пальпацию начинают с нижних отделов живот, постепенно переходя к подреберьям. Следует иметь в виду, что печень у детей обычно мягкая и край ее может легко ускользнуть при пальпации.
Щадящая пальпация позволяет выявить локализацию наибольшей болезненности и наличие напряжения брюшной стенки в случае острого воспалительного процесса в брюшной полости.
Не следует расспрашивать ребенка о боли. Нужно наблюдать за выражением его лица и реакцией на пальпацию, стараясь в это время отвлекать внимание ребенка.
Если ребенок плачет, нужно терпеливо выждать момент вдоха и расслабления брюшной стенки.
Для дифференциальной диагностики целого ряда заболеваний брюшной полости (инвагинация, копростаз, острый аппендицит, патология гениталий у девочек и т. д.) большое практическое значение имеет пальцевое ректальное исследование.
Перкуссия живота ребенка должна быть более легкой и сравнительно тихой.
Среди приемов, облегчающих обследование живота у детей, широко применяются осмотр и пальпация во время естественного и медикаментозного сна. Медикаментозный сон просто, эффективно и безопасно достигается введением per rectum (после очистительной клизмы) подогретого до температуры тела 3% раствора хлоралгидрата. Дозировка в зависимости от возраста следующая: до 1 года — 10—15 мл, от 1 до 2 лет — 15—20 мл, от 2 до 3 лет — 20—25 мл. Через 15—20 минут после введения хлоралгидрата наступает сон, и можно приступить к осмотру больного. В отдельных случаях приходится прибегать к исследованию живота под наркозом.
Патология[править | править код]
Повреждения[править | править код]
Повреждения живота в мирное время чаще возникают при дорожно-транспортных происшествиях, при падении с высоты на строительных работах, при погрузочно-разгрузочных работах, при ударах в живот. К боевым повреждениям живота относятся огнестрельные ранения, реже ранения холодным оружием, а также закрытые повреждения, возникающие в результате воздействия ударной волны при взрыве авиабомб и артиллерийских снарядов, в особенности при воздействии ударной волны ядерных взрывов.
Повреждения живота в мирное время составляют 0,5—1% травм всех локализаций, из них закрытые — 54,2-62%.
На советско-германском фронте Второй мировой войны (1941 — 1945) раненые с повреждениями живота, по данным А.А.Бочарова, составляли 2—5% от общего числа раненых.
В так называемых локальных войнах, проходивших после второй мировой войны, в результате усовершенствования огнестрельного оружия процент раненных в живот значительно возрос, увеличилось также число множественных ранений этой области тела. Во время войны в Корее раненные в живот составили 11%, а во Вьетнаме — 6,8—9,8% от общего числа раненых. Если учесть, что в условиях применения термоядерного оружия ввиду особенностей его поражающего действия увеличится доля тяжелых закрытых травм, то можно полагать, что не только абсолютное количество боевых травм живота, но и их удельный вес в современной войне может превысить вышеуказанные цифры в общем числе пораженных.
Боевые повреждения живота характеризуются рядом особенностей: тяжестью ранения, обусловленной повреждением органов брюшной полости, перитонитом, развивающимся сразу же, внутренним кровотечением, а также шоком. Отсюда зависимость исходов лечения повреждений живота от сроков оперативного лечения, сложность операций у раненных в живот и необходимость госпитализации пострадавших там, где их оперировали, на срок не менее 7—10 суток.
Открытые повреждения живота чаще всего возникают от действия огнестрельного оружия. На советско-германском фронте Второй мировой войны среди огнестрельных ранений живота преобладали осколочные (61,6%) над пулевыми (38,4%) и проникающие (79,9%) над непроникающими (20,1%). Наиболее тяжелые — проникающие сквозные осколочные ранения, составлявшие 12,5% от общего числа осколочных ранений живота. Среди пулевых ранений живота более тяжелыми являлись слепые, их частота — 14,2%. Во время войны во Вьетнаме преобладали пулевые ранения (71,8%), что было связано с характером боевых действий.
При проникающих ранениях живота лишь в 50,6% брюшная стенка являлась областью локализации входного раневого отверстия, а в 49,4% входное отверстие могло располагаться в других областях тела. Кроме того, свыше 30% проникающих ранений живота сочеталось с тяжелыми повреждениями черепа, груди, конечностей, что также затрудняло своевременное распознавание повреждения органов брюшной полости. На советско-германском фронте Второй мировой войны при травмах живота чаще всего повреждались полые органы (83,8%), и в первую очередь кишечник. Изолированные повреждения паренхиматозных органов редки (7,2%), чаще они сочетались с ранениями полых органов (25,0%). Изолированные ранения поджелудочной железы у раненых, поступивших в дивизионные медицинские пункты и хирургические полевые подвижные госпитали 1-й линии, были крайне редки, так как при ее ранении повреждались крупные артериальные сосуды и большинство пострадавших погибали на поле боя. Ранения почек и мочеточников чаще сочетались с повреждениями других органов живота, с повреждениями груди и позвоночника. Особой тяжестью отличаются торакоабдоминальные повреждения. При непроникающих ранениях живота под воздействием силы бокового удара ранящего снаряда иногда повреждались как внебрюшинные органы, так и органы полости живота. В последнем случае появлялись симптомы, характерные для проникающих ранений.
Закрытые повреждения живота в прошлой войне встречались редко.
В зависимости от силы ударной волны чаще повреждались полые органы, из них преимущественно тонкая кишка. Из паренхиматозных органов одинаково часто повреждались печень и селезенка.
Классификация. Особенности закрытых и открытых повреждений живота были положены в основу их классификации.
Для практических целей наиболее удобна классификация повреждений живота, предложенная А.А.Бочаровым.
Повреждения живота
- Закрытые повреждения:
1. Без повреждения внутренних органов.
2. С повреждением внутренних органов.
- Открытые повреждения (ранения) — пулевые, осколочные, холодным оружием:
1. Непроникающие — сквозные, слепые, касательные:
а) с повреждением только брюшной стенки;
б) с повреждением внутренних органов (под воздействием силы бокового удара).
2. Проникающие — сквозные, слепые, касательные:
а) без повреждения внутренних органов;
б) с повреждением полых органов;
в) с повреждением паренхиматозных органов;
г) с сочетанным повреждением полых и паренхиматозных органов;
д) с повреждением почек и мочеточников;
е) с повреждением позвоночника;
ж) торакоабдоминальные ранения.
Закрытые повреждения характеризуются отсутствием повреждения кожи, однако при этом могут наблюдаться ссадины, подкожные кровоизлияния и гематомы брюшной стенки. К закрытым повреждениям живота без повреждения внутренних органов относятся ушибы и разрывы брюшной стенки.
При этом виде травмы наблюдаются повреждения паренхиматозных органов, разрывы полых органов или сочетанные повреждения тех и других. Тяжесть повреждений при закрытой травме живота с повреждением внутренних органов обусловливает большую частоту шока (в среднем 61%) и высокую летальность (60,2%).
Пострадавшие обычно жалуются на сильные боли в животе, возникшие сразу же после травмы, отмечается тахикардия (обычно пульс чаще 100 уд./мин.). Клиническая картина зависит от характера повреждений органов брюшной полости; при повреждении паренхиматозных органов преобладают симптомы массивного кровотечения: бледность кожных покровов и слизистых оболочек, прогрессирующее падение артериального давления, учащение пульса, укорочение перкуторного звука в отлогих местах живота, напряжение брюшной стенки, появление симптома Щеткина—Блюмберга, френикус-симптома, нависание передней стенки прямой кишки. При значительном кровотечении в брюшную полость симптомы раздражения брюшины могут быть выражены слабо. При закрытой травме живота возможны подкапсульные разрывы печени и селезенки; тогда кровотечение в брюшную полость может начаться через значительное время после травмы в результате нарушения целости соединительнотканной капсулы органа образовавшейся под ней гематомой. При повреждении полых органов быстро развивается перитонит, признаками которого являются боли в животе, сухой язык, жажда, частый пульс, заостренные черты лица, грудной тип дыхания, распространенная и резкая болезненность по всему животу, резкое напряжение брюшной стенки. Степень выраженности симптомов повреждения органов живота зависит от времени, прошедшего с момента травмы и от объема имеющихся повреждений.
Значительные трудности для диагностики при закрытом повреждении живота представляет изолированный разрыв двенадцатиперстной кишки. Клиническая картина определяется наличием или отсутствием нарушения целости заднего листка париетальной брюшины. При повреждении ее содержимое кишки попадает в брюшинную полость и развивается перитонит. При целости ее клиническая картина вначале может быть завуалирована. В последующем развивается забрюшинная флегмона, которая может прорваться в брюшинную полость и привести к развитию перитонита.
Клиническая картина повреждения поджелудочной железы зависит от места и характера ее повреждения. Наиболее тяжелы повреждения в области головки железы. Менее выражены симптомы при повреждении ее тела или хвоста. Основными признаками повреждения поджелудочной железы являются внутрибрюшное кровотечение и перитонит. Увеличение количества амилазы в моче облегчает диагноз. Повреждения поджелудочной железы очень часто сопровождаются шоком.
Повреждения диафрагмы возникают обычно при сдавлении живота и при сочетанной травме грудной клетки и живота. Наиболее часто повреждается левая часть сухожильного центра. Через образовавшийся дефект перемещаются в плевральную полость органы живота. Клинические признаки травмы диафрагмы часто завуалированы симптомами повреждения органов брюшной полости.
При закрытом повреждении почек возникают постоянные боли по всему животу, затем локализующиеся в соответствующей половине живота, в поясничной области с иррадиацией в паховую область. Постоянным симптомом при этом является макро- и микрогематурия. При отрыве сосудистой ножки или разрыве мочеточника гематурия может отсутствовать. Обращает внимание отставание передней брюшной стенки в акте дыхания на пораженной стороне, положительный симптом Щеткина—Блюмберга, задержка стула и газов, напряжение мышц поясничной области. В дальнейшем наблюдается подъем температуры, вызванный образованием околопочечной гематомы, которая со временем может инфицироваться.
Повреждения мочевого пузыря при закрытой травме живота обычно сочетаются с переломами лонной и седалищной костей.
Диагноз закрытых повреждений органов живота, в первую очередь, должен основываться на ранних клинических симптомах. Главным является установление наличия повреждения внутренних органов, и тем самым определение показаний к срочному оперативному вмешательству.
С диагностической целью при дифференциации шока и внутрибрюшного кровотечения следует применять лапароцентез, при котором с помощью шарящего катетера удается получить кровь или кишечное содержимое из брюшной полости. Лапароцентез значительно снизил число необоснованных диагностических лапаротомий, которые сами по себе небезопасны. По данным А.Н.Беркутова с соавтлоами, количество диагностических ошибок при закрытой травме живота в случаях использования лапароцентеза уменьшилось в 13 раз, а достоверные результаты получены у 98% пострадавших.
Открытые повреждения характеризуются разнообразием клинических проявлений. При изолированных ранениях брюшной стенки (непроникающих ранениях) общее состояние пострадавшего удовлетворительное, отсутствуют симптомы раздражения брюшины, язык влажный, пульс неучащенный, прослушивается перистальтика кишечника.
Клиника проникающих ранений живота зависит от того, имеются ли повреждения полых или паренхиматозных органов или сочетание этих повреждений. Проникающие ранения живота без повреждения внутренних органов встречаются редко. При ранениях кишечника или желудка содержимое их изливается в брюшную полость, что ведет к развитию перитонита. При ранении печени или селезенки возникает внутрибрюшное кровотечение. Тяжесть состояния пострадавших с проникающими ранениями живота определяется шоком, внутрибрюшинным кровотечением и быстро развивающимся перитонитом.
При диагностике проникающих ранений живота нужно учитывать наличие абсолютных и относительных, ранних и поздних симптомов. К абсолютным симптомам проникающих ранений живота относятся выпадение сальника, кишечных петель в рану или появление на повязке кишечного содержимого, желчи, мочи. Относительно ранними симптомами являются напряжение передней брюшной стенки, исчезновение или резкое ограничение дыхательных экскурсий живота, симптомы раздражения брюшины. Поздние симптомы (вздутие живота, каловая рвота, сухой язык и др.) свидетельствуют об уже развившемся остром перитоните.
Лечение[править | править код]
Консервативная терапия возможна лишь при некоторых закрытых травмах (ушиб, субкапсульный разрыв печени, селезенки и др.).
При наличии повреждений внутренних органов лечение может быть только оперативным, поэтому всех пострадавших с повреждениями живота надо срочно доставлять в хирургический стационар. Сомнения о наличии или отсутствии повреждений органов живота, если их не удалось разрешить в процессе обследования, являются показанием для лапаротомии.
Предоперационная подготовка зависит от общего состояния больного и характера повреждения. При шоке II—III степени перед операцией необходима комплексная противошоковая терапия, которую нужно продолжать во время операции и после нее. Противошоковые мероприятия не следует во что бы то ни стало продолжать до полного выведения пострадавшего из шока, так как в ряде случаев (например, при внутрибрюшном кровотечении) оперативное вмешательство само является противошоковым мероприятием.
Обезболивание[править | править код]
Лапаротомию лучше производить под эндотрахеальным наркозом с применением миорелаксантов.
Оперативное вмешательство[править | править код]
Разрез при лапаротомии должен обеспечивать осмотр всей брюшной полости. Наиболее удобен срединный разрез. При необходимости он может быть продлен вверх и вниз, дополнен поперечным разрезом вправо и влево. Рану брюшной стенки желательно не включать в разрез. Перед вскрытием брюшной полости выпавшую петлю кишки следует обмыть, рану живота несколько расширить, сделать анестезию брыжейки и неповрежденную петлю вправить в брюшную полость, а поврежденную — окутать салфеткой и оставить на брюшной стенке. Выпавший сальник нужно перевязать и отсечь, входное и выходное отверстия на брюшной стенке иссечь, а дефект в брюшине зашить. Лучше это сделать при окончании операции перед зашиванием операционной раны.
Оперативное вмешательство при повреждениях живота подразделяется на четыре этапа:
1. Остановка кровотечения. Обнаруженную в брюшной полости кровь надо удалить тампонами или аспиратором, необходимо установить источник кровотечения и устранить его. Источником обильного кровотечения могут быть поврежденные печень, селезенка, сосуды брыжейки, кишки. При ранениях печени (разрывах) производят иссечение нежизнеспособных ее участков, а также краев раны с наложением П-образных швов толстым кетгутом. Перед завязыванием швов укладывается сальник на ножке, затем швы стягиваются. Труднодоступные раны печени (область купола) тампонируют или подшивают печень в области раны к диафрагме. Поврежденную селезенку чаще всего удаляют (спленэктомия). После лигирования кровоточащих сосудов брыжейки вопрос о жизнеспособности соответствующей петли кишки решается в конце операции. Капиллярные кровотечения останавливают временной тампонадой с биологическими гемостатическими препаратами. После ликвидации кровотечения для распознавания характера повреждений и принятия решения о виде операции обязателен последовательный осмотр всех органов живота.
2. Ревизию брюшинной полости производят быстро, нежно, не допуская эвентрации кишечника. Только по окончании ревизии принимают решение о необходимом объеме хирургического вмешательства. В ходе ревизии блокируют раствором новокаина рефлексогенные зоны и вводят марлевые тампоны в отлогие места брюшной полости (поддиафрагмальное пространство, латеральные каналы, малый таз) для предупреждения загрязнения при манипуляциях и для осушивания брюшной полости. Ревизию начинают с желудка. Обязателен осмотр его задней стенки, поджелудочной железы и области двенадцатиперстной кишки. Петли тонких кишок последовательно извлекают, осматривают и погружают обратно в брюшную полость. Особенно тщательно осматривают брыжеечный край кишки. Подозрительные на ранение участки кишки проверяют на герметичность путем пережатия пальцами ее просвета выше и ниже этого места и сдавления кишки. В ходе ревизии раны кишечника не зашивают, а поврежденную петлю, окутанную салфеткой, выводят на брюшную стенку. Субсерозные гематомы кишки вскрывают с целью исключения повреждения ее стенки. Для обнаружения повреждений забрюшинных отделов толстой кишки рассекают брюшину по ее наружному краю и рану в кишке отграничивают тампоном. Ревизию заканчивают осмотром прямой кишки и мочевого пузыря.
3. Собственно оперативное вмешательство производят в зависимости от обнаруженных повреждений. Рану желудка, тонкой кишки после очень экономного иссечения краев зашивают двухрядным швом в поперечном направлении. Раненные в живот плохо переносят резекции и экстирпации, поэтому резекция тонкой кишки допустима только при множественных близко расположенных друг к другу ранах, при обширных разрывах кишечной стенки или отрывах кишки от брыжейки. На советско-германском фронте Второй мировой войны в 81,7% случаев раны тонкой кишки зашивали. При повреждении забрюшинного отдела двенадцатиперстной кишки после ее мобилизации по Кохеру рану зашивают в поперечном направлении, подводят тампон и дренаж забрюшинно, через контрапертуру в поясничной области. При выраженном сужении ее просвета накладывают гастроэнтероанастомоз. Небольшие раны толстой кишки зашивают двухрядным швом. Более обширные раны зашивают с наложением свища на кишку выше места ранения или выводят поврежденный участок кишки наружу через дополнительный разрез брюшной стенки. Первичные резекции толстой кишки с наложением анастомоза, как правило, делать нельзя. При размозжении кишки или ее омертвении допустима первичная резекция с выведением обеих концов на брюшную стенку через дополнительный разрез. Раны забрюшинного отдела толстой кишки зашивают и подводят дренаж и тампон через контрапертуру в поясничной области.
При ранениях прямой кишки выше 5 см от заднего прохода показано наложение противоестественного заднего прохода (Anus praeternaturalis) с целью ее функционального выключения. Закрытие противоестественного заднего прохода производят через 3—6 месяцев после травмы.
Раны мочевого пузыря в доступных местах зашивают и накладывают надлобковый свищ (цистотомия). Обширные раны почек, проникающие в полостную систему, повреждения почечной ножки с нарушением питания требуют нефрэктомии.
После ликвидации обнаруженных повреждений при наличии или угрозе перитонита необходимо наложить энтеростому или интубировать тонкую кишку длинной трубкой через энтеростому, гастростому или зондом, введенным через рот до дистальных отделов тонкой кишки (интубация кишечника).
4. Туалет брюшной полости и закрытие операционной раны. Приподняв брюшную стенку, извлекают тампоны, лежавшие в полости живота в течение всей операции. При необходимости дополнительно проводят туалет брюшной полости. Через проколы передней брюшной стенки вводят 1—4 тонкие хлорвиниловые трубочки для вливания антибиотиков, проведения перитонеального диализа. Рану брюшной стенки послойно зашивают.
Оставление тампонов в брюшной полости показано:
1) при неуверенности в остановке кровотечения;
2) при повреждениях печени, поджелудочной железы, почки;
3) при значительных дефектах париетальной брюшины;
4) при наличии вскрытых по ходу операции гнойников (в случаях поздней операции).
Тампоны выводят не через лапаротомную рану, а через дополнительные разрезы в брюшной стенке.
Послeопeрационный уход и лечение[править | править код]
Послeопeрационный уход и лечение направлены главным образом на профилактику и терапию осложнений. Производят капельное переливание крови и плазмы, белковых препаратов, внутривенные или подкожные вливания изотонического раствора хлорида натрия и 5% раствора глюкозы в равных количествах, общая доза 3—4 л в сутки за два приема в течение 2—3 дней при гладком течении. Пить разрешают не ранее чем через двое суток, а питание назначают с учетом локализации и характера повреждения, общего состояния и осложнений.
Осложнения[править | править код]
Осложнения после операций по поводу повреждений полых органов живота чаще всего возникают до истечения 8—10 суток после травмы. Наиболее частыми ранними осложнениями закрытых повреждений и ранений живота являются разлитой гнойный перитонит, расхождение краев раны с эвентрацией кишечника, пневмония.
Для профилактики и лечения перитонита применяют введение (через трубки) в полость живота антибиотиков в 100 мл 0,25% р-ра новокаина не менее трех раз в сутки в течение 4—5 дней в сочетании с сульфаниламидными препаратами и внутримышечным введением антибиотиков. Широкое применение находят длительные вливания больших количеств жидкостей через пупочную вену с целью дезинтоксикации, перитонеальный диализ, оксигенобаротерапия, локальная гипотермия и др. Большое значение придают разгрузке желудочно-кишечного тракта путем аспирации содержимого из желудка и кишечника и восстановлению белкового и электролитного баланса.
В случае эвентрации, развившейся в послеоперационном периоде, необходимо вправить в брюшную полость выпавшие кишечные петли и наложить швы через все слои брюшной стенки.
Для предупреждения и лечения пневмоний, наряду с применением антибиотиков, широко используется оксигенотерапия, дыхательная гимнастика, вагосимпатическая блокада по Вишневскому, санация бронхиального дерева.
Среди относительно поздних осложнений выделяют гнойники брюшной полости, желудочно-кишечные свищи, спаечную кишечную непроходимость.
Гнойники брюшной полости[править | править код]
Гнойники брюшной полости (поддиафрагмальные, межкишечные и тазовые абсцессы) формируются обычно медленно и являются исходом разлитого перитонита. Признаками формирующегося гнойника служат подъем температуры, лейкоцитоз, боли в животе и наличие болезненного инфильтрата. Большое значение в диагностике поддиафрагмального гнойника имеет рентгенологическое исследование. Позывы к дефекации, ослабление сфинктера и поносы указывают на скопление гноя в малом тазу. Труднее диагностировать межкишечные гнойники, пока они не приблизятся к брюшной стенке. Лечение сформировавшихся гнойников только оперативное.
Свищи[править | править код]
Свищи (желудочные, кишечные, желчные, панкреатические) образуются в результате несостоятельности наложенных швов или как следствие просмотренных повреждений. Свищи осложняют послеоперационный период, и чем выше по ходу кишечного тракта они располагаются, тем они опаснее, так как быстро приводят к истощению. Необходимость вмешательства в этих случаях часто диктуется жизненными показаниями.
Острая спаечная кишечная непроходимость[править | править код]
При острой спаечной кишечной непроходимости первоначально проводят консервативное лечение (промывание желудка, клизмы, паранефральные новокаиновые блокады и пр.). В случае неэффективности этих мероприятий производят релапаротомию и разделение спаек.
Этапное лечение[править | править код]
Первая и доврачебная помощь[править | править код]
Первая и доврачебная помощь на поле боя или в очаге массового поражения — наложение на рану большой асептической повязки, введение анальгетика из шприца-тюбика и быстрая эвакуация с поля боя в полковой медицинский пункт (ПМП) или непосредственно в медико-санитарный батальон (МСБ), а в условиях гражданской обороны (ГО) — в отряд первой медицинской помощи. При оказании первой медпомощи выпавшие внутренности нельзя вправлять, их нужно фиксировать повязкой к брюшной стенке.
Первая врачебная помощь на ПМП состоит в исправлении повязок, введении противостолбнячной сыворотки с анатоксином, анальгетиков, антибиотиков. При наличии шока, если позволяет обстановка, проводят противошоковую терапию в объеме первой врачебной помощи (переливание кровезаменителей, введение сердечно-сосудистых средств) с целью подготовки раненых к эвакуации. В первую очередь эвакуируют в МСБ или госпитальную базу раненых с симптомами внутреннего кровотечения, шока, с признаками повреждения внутренних органов. В холодное время года перед эвакуацией раненых завертывают в одеяло, спальные мешки и обкладывают грелками. Перекладывать раненных в живот на этапах эвакуации с носилок на носилки вплоть до того момента, когда его нужно положить на операционный стол, категорически запрещается.
Квалифицированная помощь[править | править код]
В МСБ и отдельном медицинском отряде (ОМО) при сортировке раненных в живот выделяют:
- Пострадавших с признаками внутреннего кровотечения в брюшную или плевральную полость (торакоабдоминальные ранения), а также с симптомами значительного кровотечения при повреждениях почек. Их немедленно направляют в операционную.
- Пострадавших с повреждениями внутренних органов без выраженных признаков шока. Они также подлежат оперативному лечению. При массовом поступлении, когда невозможно прооперировать в ближайшие часы всех раненных в живот, допустимо эту группу эвакуировать авиатранспортом в ближайший госпиталь.
- Пострадавших с повреждениями живота, осложненными шоком II—III степени (без признаков внутреннего кровотечения), направляют в противошоковое отделение. Эта категория раненых относится к временно неоперабельным. У этой группы пострадавших эффективность противошоковой терапии должна быть выявлена в ближайшие 2—3 часа. В течение этого срока среди временно неоперабельных выделяют две группы:
а) раненых, у которых удалось добиться восстановления важнейших жизненных функций и подъема артериального давления до 80—90 мм рт. ст.; их надо переводить в операционную и оперировать, учитывая, что состояние достигнутого равновесия при повреждениях живота не может быть длительным;
б) неоперабельных раненых, у которых не удалось добиться восстановления нарушенных функций организма и у которых АД остается ниже 80 мм рт. ст.; они подлежат консервативной терапии. - Нуждающихся в кратковременном (в пределах 2—3 часов) динамическом наблюдении, когда диагноз и показания к оперативному вмешательству остаются неясными. Этих раненых направляют в стационар, а при наличии шока — в противошоковое отделение.
- Поздно доставленных раненых в удовлетворительном состоянии, у которых перитонит имеет тенденцию к отграничению. Их направляют в стационар для наблюдения и консервативного лечения.
- Агонирующих, а также раненых, у которых имеются явно несовместимые с жизнью сочетанные или комбинированные поражения. Их направляют в стационар для применения симптоматических средств.
- Пострадавших с непроникающими ранениями живота (без повреждений внутренних органов), а также с ушибами брюшной стенки. Их эвакуируют в госпитали для легкораненых или общехирургический госпиталь.
После операции раненые с повреждением органов живота нетранспортабельны в течение 8—10 суток. При эвакуации авиатранспортом эти сроки могут быть сокращены до 4—5 дней. При развитии осложнений сроки эвакуации удлиняются до их ликвидации.
В условиях ГО пострадавших с повреждением живота эвакуируют в отряд первой медицинской помощи (ОПМ), где проводится комплексная терапия шока и осуществляются оперативные вмешательства по жизненным показаниям (продолжающееся внутрибрюшное кровотечение). При массовом поступлении, если в процессе медицинской сортировки устанавливается, что пострадавших с повреждением живота не удается направить в операционную ОПМ в ближайшие часы, их следует срочно эвакуировать щадящим видом транспорта в соответствующую профилированную больницу больничной базы. Исключение следует сделать для раненых в агональном состоянии и для тех, у которых характер повреждения несовместим с продолжением жизни; в этих случаях применяют средства, облегчающие страдания.
Специализированная медицинская помощь раненным в живот осуществляется в специализированных хирургических госпиталях госпитальной базы фронта или в профилированных больницах больничной базы ГО. Она заключается в долечивании раненых, оперированных в МСБ, ОМО или ОПМ, выявлении и лечении поздних осложнений, а также в проведении восстановительных операций. В отношении раненых, которые не оперировались на предыдущих этапах, хирургическая тактика в основном такая же, как в МСБ, ОМО или ОПМ.
Повреждения живота у детей[править | править код]
Закрытые повреждения могут встречаться в любом детском возрасте, в том числе и у новорожденных при родовой травме. Эта травма возникает в связи с несоответствием размеров плода и родовых путей, при неправильном грубом проведении оживления новорожденного, родившегося в асфиксии. У детей, родившихся с пуповинной грыжей, может произойти разрыв грыжевого мешка с последующим выпадением и повреждением органов живота. У новорожденных чаще повреждаются паренхиматозные (печень), реже полые органы. Большая частота повреждения печени обусловлена ее большим размером и наличием в ней в ряде случаев патол, изменений (гемангиом, лимфангиом). Обычно в этих случаях происходят незначительные подкапсульные разрывы паренхимы печени с последующим кровотечением в брюшную полость после нарушения целости капсулы. Клиническая картина подкапсульных разрывов печени достаточно характерна: после рождения ребенок обычно активен, хорошо сосет грудь, однако вскоре становится вялым, апатичным, появляются симптомы внутреннего кровотечения (бледность кожных покровов, холодный пот, рвота, учащается пульс, падает артериальное давление, снижается количество гемоглобина и эритроцитов). При пальпации определяется напряжение мышц передней брюшной стенки и резкая болезненность. При рентгенологическом исследовании отмечается ограничение подвижности правого купола диафрагмы. Иногда у новорожденных могут повреждаться одновременно паренхиматозные и полые органы. В таких случаях клиника перитонита сочетается с симптомами внутрибрюшного кровотечения.
Среди родовых травм живота у новорожденных иногда встречаются кровоизлияния в надпочечники, патологические симптомы которых проявляются уже к концу первых суток после рождения ребенка. В клинической картине вначале превалируют симптомы повреждения органов брюшной полости: рвота с примесью желчи, вздутие живота, напряжение передней брюшной стенки. Затем состояние ребенка быстро ухудшается, нарастает бледность, вялость, рвота становится частой. Пульс нитевидный, кровяное давление падает, отмечается выраженная анемия. В поясничной области контурируется припухлость плотноэластичной консистенции.
Внутривенная урография выявляет смещение книзу почки, которая представляется увеличенной в размерах из-за гематомы надпочечника. При биохимическом исследовании крови и мочи определяются гипогликемия, гиперкалиемия, увеличение мочевины в крови, понижение кортикостероидов в крови и моче.
У детей дошкольного и школьного возраста повреждения органов брюшной полости обычно возникают в результате автотравм, ушибов при падении с высоты, ударов в живот. Из паренхиматозных органов у них наиболее часто повреждается селезенка (40—50%), из полых органов — тонкая кишка.
При повреждении селезенки, несмотря на значительную потерю крови, нередко наблюдается стабильность гемодинамических показателей.
Клиническая картина повреждения печени зависит от величины, протяженности и локализации разрыва паренхимы и капсулы. В одних случаях она протекает по типу массивного внутрибрюшного кровотечения, в других — симптомы кровотечения нарастают постепенно.
При повреждениях желудка и кишечника в клинической картине превалируют симптомы шока, развитие которого является ранним и постоянным симптомом повреждения целости желудочно-кишечного тракта у детей и перитонита.
Ранним и постоянным симптомом повреждения кишки у детей является шок.
Особенность повреждения почек у детей — несоответствие между степенью повреждения, иногда незначительной, и тяжестью клинической картины, которая часто характеризуется шоком. Повреждения мочевого пузыря у детей встречаются редко.
Лечение закрытых и открытых повреждений живота у детей проводится по тем же принципам, что и у взрослых. Особенностями хирургической тактики у них является необходимость максимальной атравматичности оперативного вмешательства, тщательная остановка кровотечения, минимальный объем резекции полых органов, а в послеоперационном периоде — полная компенсация кровопотери и быстрая нормализация нарушений содержания электролитов и кислотно-щелочного равновесия.
Литература Большой медицинской энциклопедии[править | править код]
- Анатомия
- Валькер Ф.И. Морфологические особенности развивающегося организма, с. 111, Л., 1959.
- Хирургическая анатомия живота, под ред. А.Н.Максименкова, М., 1972, библиогр.
- Gouinaud С. Anatomie de l’abdomen, P., 1963.
- Патология
- Баиров Г.А. Неотложная хирургия детей, с. 277, Л., 1973, библиогр.
- Бочаров А.А. Повреждения живота, М., 1967, библиогр.
- Васильев P.X. Комбинированная лапароскопия, Ташкент, 1976.
- Вишневский А.А. и Шрайбер М.И. Военно-полевая хирургия, М., 1975.
- 3акурдаев В.Е. Диагностика и лечение повреждений живота при множественной травме, Л., 1976, библиогр.
- Зедгенидзе Г.А. и Линденбратен Л.Д. Неотложная рентгенодиагностика, Л., 1957.
- Многотомное руководство по хирургии, под ред. Б.В.Петровского, т. 7, Л., 1960.
- Опыт советской медицины в Великой Отечественной войне 1941—1945 гг., т. 12, М., 1949.
- Поляков В.А. и Хромов Б.М. Хирургическая помощь на этапах эвакуации медицинской службы гражданской обороны, М., 1969, библиогр.
- Руководство по неотложной хирургии органов брюшной полости, под ред. В.С.Савельева, М., 1976
- Саламатин Б.Н. и Цыбуляк Г.Н. О травмах живота, Воен.-мед. журн., № 7, с. 20, 1968.
- Вiеr A. u. a. Chirurgische Operationslehre, Bd 4, Т. 1—2, Lpz., 1972—1975.
- Gornall P. a. o. Intra-abdominal injuries in the battered baby syndrome, Arch. Dis. Childh., v. 47, p. 211, 1972.
В китайской медицине[править | править код]
Живот находится под влиянием Печени, Кишечника, Селезенки, Почек и Мочевого Пузыря.[3]
Галерея[править | править код]
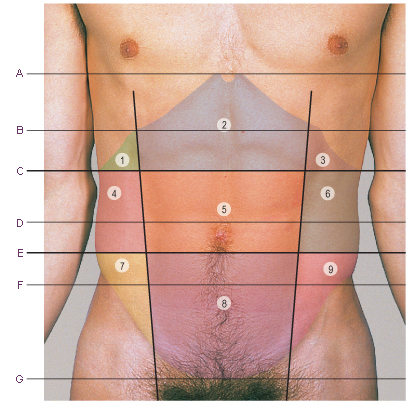
Плоскости сечения через:
A. Основание мечевидного отростка грудины.
B. Привратник желудка.
C. Нижние края рёберных дуг.
D. Верхние точки гребней подвздошных костей.
E. Подвздошную бугристость (верхний край тела V поясничного позвонка).
F. Центры верхних передних подвздошных остей (пояснично-крестцовый диск, мыс крестца).
G. Лобковый гребень (нижний край крестца, верхний край копчика).
Девять областей живота:
1. Правая подрёберная (правое подреберье).
2. Надчревная (эпигастрий).
3. Левая подрёберная (левое подреберье).
4. Правая поясничная.
5. Центральная (пупочная).
6. Левая поясничная.
7. Правая подвздошная ямка.
8. Надлобковая (подчревная, гипогастрий).
9. Левая подвздошная ямка.
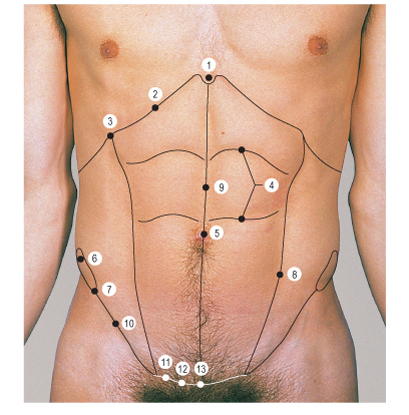
1. Мечевидный отросток грудины.
2. Рёберный край.
3. Конец хряща 9-го ребра.
4. Сухожильные перемычки.
5. Пупок.
6. Гребень подвздошной кости.
7. Передняя верхняя подвздошная ость.
8. Полулунная линия.
9. Белая линия.
10. Паховая связка.
11. Лобковый бугорок.
12. Лобковый гребень.
13. Лобковый симфиз.
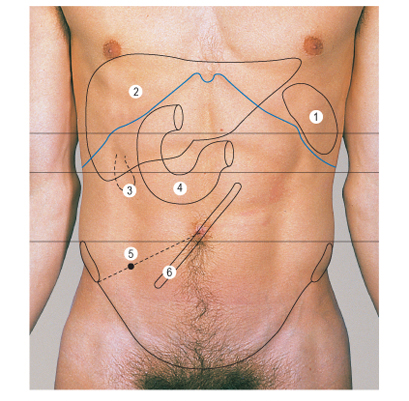
1. Селезёнка.
2. Печень.
3. Жёлчный пузырь.
4. Двенадцатиперстная кишка.
5. Червеобразный отросток.
6. Корень брыжейки тонкой кишки.
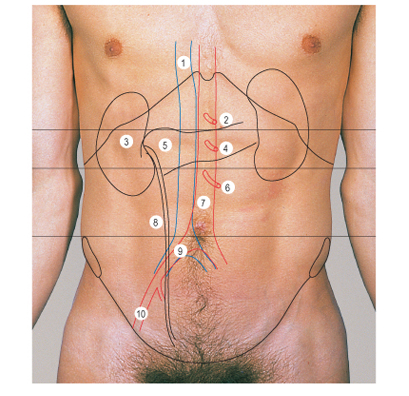
1. Нижняя полая вена.
2. Чревная артерия.
3. Правая почка.
4. Верхняя брыжеечная артерия.
5. Головка поджелудочной железы.
6. Нижняя брыжеечная артерия.
7. Аорта.
8. Правый мочеточник.
9. Общая подвздошная артерия.
10. Наружная подвздошная артерия.
Примечания[править | править код]
- ↑ Словарь русского языка: В 4-х т. / РАН, Ин-т лингвистич. исследований; Под ред. А. П. Евгеньевой. — 4-е изд., стер. — М.: Рус. яз.; Полиграфресурсы, 1999. Т. 1. А—Й.
- ↑ 2,0 2,1 Большая медицинская энциклопедия, 3-е издание (1974—1989).
- ↑ Мачоча Джованни Основы китайской медицины. Подробное руководство для специалистов по акупунктуре и лечению травами / Джованни Мачоча; пер. с англ. В 3 т. Т. 1. — М.: Рид Элсивер, 2011. Глава 24.