Бета-адреноблокаторы
Бета-адреноблокаторы — рубрика C07 Анатомо-терапевтическо-химической классификации лекарственных средств.
Бета-адреноблокаторы как класс препаратов[править | править код]
- Основной источник раздела: Лечащий врач [1]
Концепция опосредованного действия лекарственных средств через рецепторы тканей различных органов была предложена N.Langly в 1905 г., а в 1906 г. H.Dale подтвердил ее в практике.
В 90-е годы было установлено, что бета-адренорецепторы подразделяются на три подтипа:
- бета1-адренорецепторы, которые расположены в сердце и через которые опосредуются стимулирующие влияния катехоламинов на деятельность сердца-насоса: учащение синусового ритма, улучшение внутрисердечной проводимости, повышение возбудимости миокарда, усиление сократимости миокарда (положительные хроно-, дромо-, батмо-, инотропный эффекты);
- бета2-адренорецепторы, которые расположены преимущественно в бронхах, гладкомышечных клетках сосудистой стенки, скелетных мышцах, в поджелудочной железе; при их стимуляции реализуются бронхо- и вазодилятационные эффекты, релаксация гладких мышц и секреция инсулина;
- бета3-адренорецепторы, локализованные преимущественно на мембранах адипоцитов, принимают участие в термогенезе и липолизе.
Идея использования бета-адреноблокаторов в качестве кардиопротекторов принадлежит англичанину J.W.Black, которому в 1988 году вместе с сотрудниками, создателями бета-адреноблокаторов, была присуждена Нобелевская премия. Нобелевский комитет счел клиническую значимость этих препаратов «величайшим прорывом в борьбе с болезнями сердца после открытия дигиталиса 200 лет назад».
Способность блокировать влияние медиаторов на бета1-адренорецепторы миокарда и ослабление влияния катехоламинов на мембранную аденилатциклазу кардиомиоцитов с уменьшением образования циклического аденозинмонофосфата (цАМФ) определяют основные кардиотерапевтические эффекты бета-адреноблокаторов.
Антиишемический эффект бета-адреноблокаторов объясняется снижением потребности миокарда в кислороде, вследствие уменьшения частоты сердечных сокращений (ЧСС) и силы сердечных сокращений, возникающих при блокировании бета-адренорецепторов миокарда.
Бета-блокаторы одновременно обеспечивают улучшение перфузии миокарда за счет уменьшения конечного диастолического давления в левом желудочке (ЛЖ) и увеличения градиента давления, определяющего коронарную перфузию во время диастолы, длительность которой увеличивается в результате урежения ритма сердечной деятельности.
Антиаритмическое действие бета-адреноблокаторов, основанное на их способности уменьшать адренергическое влияние на сердце, приводит к:
- уменьшению ЧСС (отрицательный хронотропный эффект);
- снижению автоматизма синусового узла, АВ-соединения и системы Гиса–Пуркинье (отрицательный батмотропный эффект);
- сокращению длительности потенциала действия и рефрактерного периода в системе Гиса–Пуркинье (укорачивается интервал QT);
- замедлению проводимости в АВ-соединении и увеличению продолжительности эффективного рефрактерного периода АВ-соединения, удлинению интервала РQ (отрицательный дромотропный эффект).
Бета-адреноблокаторы повышают порог возникновения фибрилляции желудочков у больных острым ИМ и могут рассматриваться как средства профилактики фатальных аритмий в остром периоде ИМ.
Гипотензивное действие бета-адреноблокаторов обусловлено:
- уменьшением частоты и силы сердечных сокращений (отрицательное хроно- и инотропное действие), что суммарно приводит к снижению минутного сердечного выброса (МОС);
- снижением секреции и уменьшением концентрации ренина в плазме;
- перестройкой барорецепторных механизмов дуги аорты и синокаротидного синуса;
- центральным угнетением симпатического тонуса;
- блокадой постсинаптических периферических бета-адренорецепторов в венозном сосудистом русле, с уменьшением притока крови к правым отделам сердца и снижением МОС;
- конкурентным антагонизмом с катехоламинами за рецепторное связывание;
- повышением уровня простагландинов в крови.
Препараты из группы бета-адреноблокаторов отличаются по наличию или отсутствию кардиоселективности, внутренней симпатической активности, мембраностабилизирующим, вазодилятирующим свойствам, растворимости в липидах и воде, влиянию на агрегацию тромбоцитов, а также по продолжительности действия.
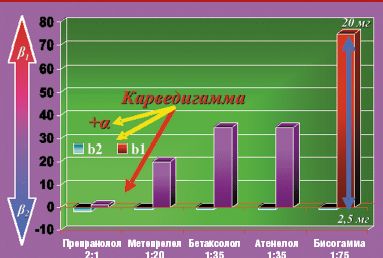
Влияние на бета2-адренорецепторы определяет значительную часть побочных эффектов и противопоказаний к их применению (бронхоспазм, сужение периферических сосудов). Особенностью кардиоселективных бета-адреноблокаторов по сравнению с неселективными является большее сродство к бета1-рецепторам сердца, чем к бета2-адренорецепторам. Поэтому при использовании в небольших и средних дозах эти препараты оказывают менее выраженное влияние на гладкую мускулатуру бронхов и периферических артерий. Следует учитывать, что степень кардиоселективности неодинакова у различных препаратов. Индекс ci/бета1 к ci/бета2, характеризующий степень кардиоселективности, составляет 1,8:1 для неселективного пропранолола, 1:35 — для атенолола и бетаксолола, 1:20 — для метопролола, 1:75 — для бисопролола (Бисогамма). Однако следует помнить, что селективность дозозависима, она снижается с повышением дозы препарата.
I поколение — неселективные бета1- и бета2-адреноблокаторы (пропранолол, надолол), которые наряду с отрицательными ино-, хроно- и дромотропными эффектами обладают способностью повышать тонус гладкой мускулатуры бронхов, сосудистой стенки, миометрия, что существенно ограничивает их использование в клинической практике.
II поколение — кардиоселективные бета1-адреноблокаторы (метопролол, бисопролол), благодаря высокой селективности в отношении бета1-адренорецепторов миокарда обладают более благоприятной переносимостью при длительном применении и убедительной доказательной базой долгосрочного прогноза жизни при лечении АГ, ИБС и ХСН.
В середине 1980-х годов на мировом фармацевтическом рынке появились бета-адреноблокаторы III поколения с низкой селективностью к бета1, 2-адренорецепторам, но с сочетанной блокадой альфа-адренорецепторов.
Препараты III поколения — целипролол, буциндолол, карведилол (его дженерический аналог с брендовым названием Карведигамма®) обладают дополнительными вазодилятирующими свойствами за счет блокады альфа-адренорецепторов, без внутренней симпатомиметической активности.
Ряд авторов выявили протективное действие бета-адреноблокаторов III поколения на клеточные мембраны. Это объясняется, во-первых, ингибированием процессов перекисного окисления липидов (ПОЛ) мембран и антиоксидантным действием бета-блокаторов и, во-вторых, снижением влияния катехоламинов на бета-рецепторы. Некоторые авторы связывают мембранстабилизирующее действие бета-блокаторов с изменением проводимости натрия через них и ингибированием ПОЛ.
Указанные дополнительные свойства расширяют перспективы применения данных лекарственных средств, поскольку нивелируют характерное для первых двух поколений отрицательное влияние на сократительную функцию миокарда, углеводный и липидный обмен и в то же время обеспечивают улучшение перфузии тканей, позитивное влияние на показатели гемостаза и уровень оксидативных процессов в организме.
В рекомендациях JNC-VI бета-адреноблокаторы рассматривались в качестве препаратов первого ряда при неосложненных формах гипертонической болезни, так как в контролируемых клинических исследованиях была доказана только способность бета-адреноблокаторов и диуретиков снижать сердечно-сосудистую заболеваемость и смертность.[2][3] Согласно результатам метаанализа проведенных ранее многоцентровых исследований бета-адреноблокаторы не оправдали ожиданий в отношении эффективности снижения риска развития инсультов. Отрицательные метаболические эффекты и особенности влияния на гемодинамику не позволили им также занять ведущее место в процессе уменьшения ремоделирования миокарда и сосудов.[4] Однако следует отметить, что включенные в метаанализ исследования касались только представителей второго поколения бета-адреноблокаторов — атенолола, метопролола и не включали данных о новых препаратах класса. С появлением новых представителей этой группы была в значительной степени нивелирована опасность их применения у больных с нарушением сердечной проводимости, сахарным диабетом, нарушениями липидного обмена, почечной патологией. Применение именно этих препаратов позволяет расширить область применения бета-адреноблокаторов при артериальной гипертензии.
C07A Бета-адреноблокаторы[править | править код]
C07AA Бета-адреноблокаторы неселективные[править | править код]
- C07AA01 Альпренолол
- C07AA02 Окспренолол
- C07AA03 Пиндолол
- C07AA05 Пропранолол
- C07AA06 Тимолол
- C07AA07 Соталол
- C07AA12 Надолол
- C07AA17 Бопиндолол
C07AB Бета-адреноблокаторы селективные[править | править код]
- C07AB02 Метопролол
- C07AB03 Атенолол
- C07AB04 Ацебутолол
- C07AB05 Бетаксолол
- C07AB07 Бисопролол
- C07AB08 Целипролол
- C07AB09 Эсмолол
- C07AB11 Эсатенолол
- C07AB12 Небиволол
- C07AB13 Талинолол
- Буциндолол
C07AG Альфа- и бета-адреноблокаторы[править | править код]
C07B Бета-адреноблокаторы в комбинации с тиазидами[править | править код]
C07BB Селективные бета-адреноблокаторы в комбинации с тиазидами[править | править код]
C07C Бета-адреноблокаторы в комбинации с другими диуретиками[править | править код]
C07CA Бета-адреноблокатры неселективные в комбинации с другими диуретиками[править | править код]
C07CA03 Пиндолол в комбинации с другими диуретиками[править | править код]
C07E Бета-адреноблокаторы в комбинации с вазодилататорами[править | править код]
C07EB Бета-адреноблокаторы селективные в комбинации с вазодилататорами[править | править код]
C07F Бета-адреноблокаторы в комбинации с другими антигипертензивными средствами[править | править код]
C07FB Бета-адреноблокаторы селективные в комбинации с другими антигипертензивными средствами[править | править код]
Примечания[править | править код]
- ↑ А. М. Шилов, М. В. Мельник, А. Ш. Авшалумов Бета-адреноблокаторы III поколения в лечении сердечно-сосудистых заболеваний. Лечащий врач, 02.2010
- ↑ Dahlof B., Lindholm L., Hansson L. et al. Morbility and mortality in the Swedish Trial in Old Patients with Hypertension (STOP-hypertension) // The Lancet, 1991; 338: 1281–1285.
- ↑ Rangno R.E., Langlois S., Lutterodt A. Metoprolol withdrawal phenomena: mechanism and prevention // Clin. Pharmacol. Ther. 1982; 31: 8–15.
- ↑ Lindholm L., Carlsberg B., Samuelsson O. Shoued b-blockers remain first choice in the treatment of primary hypertension? A meta-analysis // Lancet. 2005; 366: 1545–1553.